Массаж и лечебная физкультура | Страница: 5
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Кожа, подобно мышцам, фасциям, суставам, обладает способностью растягиваться, но до определенной границы (барьера). Принято различать (рис. 2.1):
• активный барьер (АБ) – нормальные физиологические границы активного растягивания (внутренние физиологические возможности системы);
• упругий барьер (УБ) – объем пассивного растягивания под действием внешних сил;
• жесткий барьер (ЖБ) – достижение границы, выход за ее пределы сопровождается разрушением (перелом, разрыв);
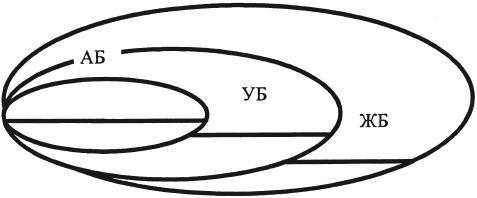
Рис. 2.1. Растяжение кожи.
Разница между жестким и упругим барьерами определяет резервные возможности системы (РС):
ЖБ – УБ = резерв растяжения (РС)
Таблица 2.2
Диагностика и коррекция патологических изменений в коже
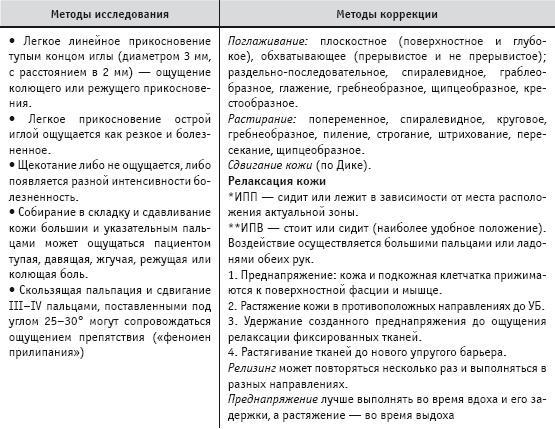
Примечание:
* ИПП – исходное положение пациента.
** ИПВ – исходное положение врача или массажиста.
Рефлекторные изменения соединительной ткани. Диагностика. Коррекция
При заболеваниях внутренних органов и систем подвижность отдельных слоев кожи снижена или отсутствует. В таких случаях говорят о повышенном напряжении, застое в соединительно-тканных зонах, примыкающих к кожным и мышечным слоям.
Соединительная ткань (СТ) представляет собой единую систему независимо от локализации и специализации. Она состоит из клеточных элементов и межклеточного основного вещества. Наиболее важными клетками СТ являются собственно соединительно-тканные – фибробласты и такие специализированные разновидности, как хондробласты, остеобласты, синовиоциты, а также гладкомышечные и тучные клетки (ламброциты). Кроме того, часто встречаются приходящие из крови макрофаги и лимфоциты. Межклеточный матрикс включает в себя коллагеновые, ретикулярные и эластические волокна и основное вещество, состоящее из различных протеогликанов. Такое строение СТ позволяет понять многообразие ее функций в организме – механической (опорной), трофической, пластической (репаративной) и защитной.
Соединительно-тканные образования, такие как фасции, сухожилия, связки, апоневрозы, капсулы некоторых органов, брюшина, плевра, перикард, твердая мозговая оболочка и надкостница, называют фиброзными мембранами. Они служат не только для разграничения органов и тканей, но и представляют собой объединяющую структуру человеческого тела. Это своего рода фиброзный скелет организма. Начинаясь от междольковых перегородок подкожной клетчатки, фасции переходят на мышцы и далее в виде оболочек распространяются по внутренним органам, оплетают нервы, проникают в череп и спинно-мозговой канал. Таким образом, с помощью фиброзных мембран (фасций) внутренние органы связаны между собой и со скелетными мышцами.
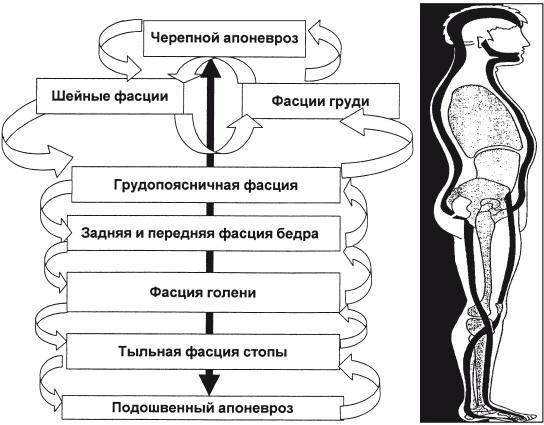
Рис. 2.2. Взаимосвязь фасций в организме (Busquest L., 1992).
Томас В. Майерс называет «анатомическими поездами» неразрывно связанную структуру, состоящую из мышечной ткани и сопровождающую ее паутину соединительной ткани (фасцию), которые являются связующими цепочками между костными образованиями, мышцами и внутренними органами.
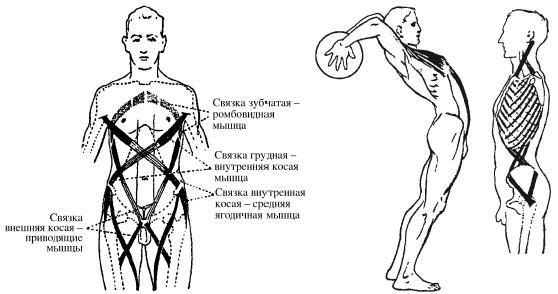
Рис. 2.3. Миофасциальные биомеханические цепи (Hoepke H., 1936).
Изменения соединительной ткани могут быть приобретенными или следствием врожденной патологии. Они проявляются в снижении ее прочности при различных заболеваниях. Это синдром дисплазии соединительной ткани (ДСТ). Для него характерно наличие фенотипических маркеров в виде повышенной подвижности (гипермобильности) суставов, астенической конституции, деформаций костей туловища и конечностей, варикозных расширений вен и др. При разных заболеваниях маркеры встречаются в различных сочетаниях.
При заболеваниях внутренних органов, сосудов, опорно-двигательного аппарата изменения в соединительной ткани кожи появляются рефлекторно. Они выявляются при осмотре визуально и с помощью пальпации в виде вдавлений или выбуханий, находящихся в коже, ближе к подкожному слою и в подкожном слое, расположенном ближе к фасции. Они не причиняют пациенту боли.
Исследование изменений в соединительной ткани кожи проводится при хорошем освещении в исходном положении пациента сидя с прямой спиной.
При осмотре задней поверхности туловища могут быть видны плоские и лентообразные углубления и выбухания. Последние часто располагаются по краям углублений и не поддаются механическому вдавливанию. Консистенция тканей может быть исследована с помощью пальпации или эластомера.
Диагностика патологических изменений соединительной ткани в поверхностных и глубоких слоях кожи производится с помощью специальных приемов.
Выявление поверхностных изменений СТ осуществляется путем пальпации, исследования кожной складки, натяжения и растяжения кожи.
При пальпации ладонь одной руки со слегка согнутыми пальцами кладут плашмя при очень незначительном надавливании, второй рукой медленно продвигают пальпирующую руку в каудокраниальном направлении (от нижних отделов туловища к голове). При этом наблюдается следующее:
• здоровая кожа эластична и легко вдавливается;
• при наличии грубого набухания сопротивление кожи повышается, степень возможного вдавления уменьшается;
• при нежном набухании палец не испытывает сопротивления, но появляется ощущение «зыбкости» кожной поверхности.
Захватывая и натягивая кожную складку перпендикулярно к оси тела, можно выяснить, есть ли напряжение кожи. При повышенном напряжении она растягивается хуже, чем здоровая; одновременно у больного появляется неприятное чувство резкого давления.
Для выявления повышенного сопротивления применяется прием растяжения кожи путем продольного движения по Dickе: кончики III и IV пальцев устанавливают под углом 30–40? и медленно их перемещают снизу вверх. В зонах с повышенным сопротивлением соединительной ткани пальцы скользят медленнее, чем на здоровых участках. Появляющаяся перед пальцами кожная складка менее выражена. Вместо узкой эластичной складки смещают широкую полосу, иногда в зонах наибольшего напряжения кожи пальцы проскальзывают, как по льду, не сдвигая складки.
Выявление глубоко расположенных изменений соединительной ткани становится возможным при более глубоком смещении по плоскости подкожной клетчатки в отношении фасции и исследования кожной складки с захватом глубоких слоев кожи. Смещение тканей на спине производят снизу вверх по Dicke (пальцы под углом 45–60?): если подкожная клетчатка связана с фасцией, появляются широкие и изолированные неровности и пальцы ощущают шероховатость. Пациент может ощущать «царапанье ногтем» или режущую боль. Кроме того, смещение кожи проводят обеими руками «на себя» на симметричных участках под прямым углом к краю кости, начиная от края крестца, затем крестцово-подвздошного сочленения, гребня подвздошной кости, по поверхности крестца, нижней реберной дуги, по задней поверхности грудной клетки и лопатки. Пальцы устанавливаются на таком расстоянии от края кости, чтобы можно было произвести смещение кожи к ее краю (1–3 см).