Большая книга диабетика. Все, что вам необходимо знать о диабете | Страница: 14
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
• Если предыдущие беременности заканчивались рождением мертвых детей или детей с множественными пороками развития.
Не рекомендуется также беременеть женщинам, больным диабетом в любой форме, если этим же заболеванием страдает супруг. Тогда существует 100 %– ная гарантия того, что ребенок тоже родится с сахарным диабетом.
ВИДЫ САХАРНОГО ДИАБЕТА У БЕРЕМЕННЫХ
Помимо диабета 1-го и 2-го типа (ИЗСД и ИНСД), которым могут страдать беременные женщины, существует также особая форма сахарного диабета, который развивается во время беременности и имеет преходящий характер. Это так называемый гестаци-онный диабет или диабет беременных.
Его отличие от обычного диабета состоит в том, что он развивается на фоне беременности, а именно: в результате недостаточной выработки инсулина у беременной женщины нарушается углеводный обмен. Это происходит, как правило, на 25-32-й неделе беременности, а через 1–3 месяца после родов все восстанавливается. Гестационный сахарный диабет может протекать как в легкой форме, так и в сильно выраженной, что влияет на течение беременности и благополучие плода. Такой формой диабета страдает каждая двадцать пятая беременная женщина. Затем диагноз «гестационный сахарный диабет» снимается. Однако при кажущейся безобидности этой формы диабета она оказывает существенное влияние на развитие плода (такое же, как при обычном диабете), а также на саму женщину, которая имеет повышенный риск заболеть сахарным диабетом ин-сулинонезависимого типа через 10–15 лет после беременности. Об этом говорят многочисленные исследования.
Гестационный диабет редко является противопоказанием к родам, поскольку его легко удается скомпенсировать. Однако, учитывая то, что этот преходящий сахарный диабет со временем может вернуться и стать хроническим заболеванием, следует знать, как обезопасить себя от него. Итак, каковы же факторы, влияющие на развитие гестационного сахарного диабета?
Факторы, влияющие на развитие гестационного сахарного диабета
• Наследственная предрасположенность (родители или близкие родственники больны сахарным диабетом).
• Ожирение.
• Рождение крупных или гигантских размеров детей.
• Рождение детей с пороками развития.
• Наличие выкидышей и мертворожденных детей.
• Наличие многоводия при текущей беременности.
• Наличие сахара в моче при повторных анализах во время текущей беременности.
ДИАГНОСТИКА САХАРНОГО ДИАБЕТА У БЕРЕМЕННЫХ
Поскольку последствия этого серьезного заболевания могут отражаться на развитии плода и впоследствии на здоровье ребенка, всем женщинам с предрасполагающими факторами на сроке 20–24 недель рекомендуется проходить диагностическое обследование для раннего выявления сахарного диабета. А женщинам, входящим в группу риска, такое обследование необходимо провести сразу же после постановки диагноза о беременности.
Методика исследований состоит из трех этапов на протяжении всей беременности и после родов (табл. 9). Они включают в себя определение уровня сахара в крови натощак и с нагрузкой глюкозой. Проводится также стандартная проба на толерантность к глюкозе.
Итак, первые два этапа обследований проходят друг за другом. Их назначают всем беременным женщинам, имеющим повышенный риск заболевания сахарным диабетом, а также тем женщинам, у которых сроки беременности подходят к 24-й неделе.
Таблица 9
Диагностическое обследование беременных для выявления сахарного диабета
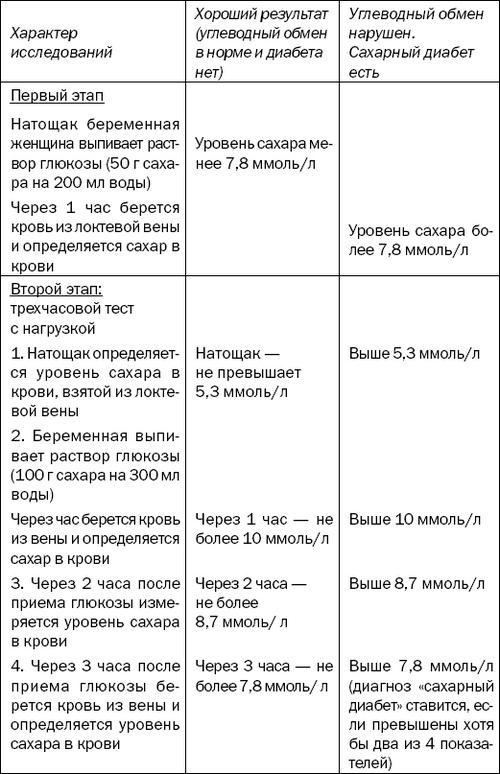
Гестационный диабет, то есть диабет беременных, в большинстве случаев проходит после того, как женщина родит ребенка и ее физиологические процессы восстановятся, но необходимо удостовериться в этом. Поэтому третий этап обследований проводится только у тех женщин, которым был поставлен диагноз «диабет беременных». Его обычно назначают через полгода после родов. К этому времени обменные процессы должны нормализоваться. Обследование представляет собой обычный тест на толерантность к глюкозе (с нагрузкой 75 г глюкозы) и позволяет убедиться в том, сахарного диабета у женщины уже нет.
ОСОБЕННОСТИ ТЕЧЕНИЯ БЕРЕМЕННОСТИ И РОДОВ ПРИ САХАРНОМ ДИАБЕТЕ
Если женщина-диабетик все же решила забеременеть и родить здорового ребенка, ей нужно еще более тщательно следить за своим состоянием, придерживаться диеты, регулярно проходить обследования и заниматься самоконтролем сахара в крови и в моче. Сахарный диабет во время беременности может изменить свое течение, ведь организм женщины претерпевает огромные изменения. Это ведет к повышенному риску осложнений от диабета. К тому же некоторые лекарства плохо влияют на развитие плода. К ним относятся, прежде всего, сахароснижающие препараты. Их действие на плод может быть губительным или вызвать врожденные уродства. А проникают эти препараты к ребенку в кровь через плаценту. Поэтому беременной женщине необходимо отказаться от сахаросни-жающих препаратов и заменить их препаратами инсулина и строгой точно подобранной диетой. Не только при сахарном диабете инсулинозависимого типа, но и при сахарном диабете инсулинонезавимимого типа должен применяться инсулин. Иным способом проблему не решить. Но переход с сахароснижающих средств на инсулин должен быть достаточно точным. В этом вам поможет лечащий врач. Разные сахароснижаю-щие препараты имеют свои соответствия с дозами инсулина. Так, 1 таблетка Манинила соответствует 78 ЕД простого инсулина. При этом важно правильно рассчитать суточную дозу инсулина.
Превышение нормы сахара в крови (5,5 ммоль/л) на каждые 2,7 ммоль/л должно соответствовать введению 6–8 ЕД простого инсулина в сутки. Если и в моче имеется сахар, то инсулина нужно вводить больше на 4–6 ЕД. Подробности о лечении инсулином беременных женщин вы прочитаете в главе «Лечение инсулином». Введение инсулина врач продолжает и во время родов, контролируя уровень сахара в крови. После родов потребность в инсулине становится такой, какой была до беременности.
Главная задача беременной женщины – контролировать уровень сахара в крови и свой собственный вес, чтобы не допустить перекорма плода и последующего рождения слишком крупного ребенка. Поэтому ей необходимо очень строго придерживаться диеты, больше двигаться. Умеренная физическая нагрузка позволит увеличить потребление глюкозы тканями и снизить количество водимого инсулина. За весь период беременности женщина не должна прибавить в весе больше чем на 12 кг.
ВОЗМОЖНЫЕ ПОСЛЕДСТВИЯ ДЛЯ РЕБЕНКА
Помимо перечисленных осложнений сахарный диабет беременной женщины, которая заболела им еще до развития беременности, может повлечь за собой осложнения для ребенка, а половина всех беременных, страдающих диабетом в стадии декомпенсации, вообще не может выносить ребенка. Среди осложнений для ребенка чаще всего встречается рождение очень крупных детей – более 4,5–5 кг. Они очень упитаны, круглолицы и неестественно широкоплечи. Почему же у беременной женщины, страдающей диабетом, рождаются крупные дети и чем это им грозит?