Полный медицинский справочник диагностики | Страница: 4
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
2. Головные боли, обусловленные напряжением мышц головы и шеи. Их также называют болями напряжения.
3. Головные боли при органических заболеваниях головного мозга, его оболочек, черепа, кожи, глаз, органов слуха и придаточных полостей носа (вторичные головные боли). Причиной органической головной боли могут быть как отит (воспаление уха), так и опухоль головного мозга.
4. Идиопатические головные боли. Если при обследовании по поводу головной боли не удается обнаружить каких-либо патологических изменений, таких пациентов относят в данную, четвертую, группу, а сами боли называют идиопатическими невралгиями головы.
Необходимо помнить, что самолечение так называемой банальной головной боли может быть очень опасным для жизни занятием (без точно установленного диагноза). Учитывая характеристики головной боли, такие как локализация, длительность, сочетание с другими проявлениями болезни, можно осуществить диагностику многих болезненных состояний.
Клиническая характеристика головной боли при различных заболеваниях
Мигрень
Мигрень — довольно частое заболевание: ею, по разным источникам, страдают 5–10 % населения. Заболевание обычно начинается в юношеском возрасте, реже в детском. Существует несколько видов мигрени, которые иногда довольно сильно отличаются друг от друга и по силе, и по форме проявления.
В настоящее время выделены две основные формы мигрени.
Классическая мигрень
Первая — классическая (или офтальмическая) мигрень, которая характеризуется определенными расстройствами зрения.
Симптомы. Больной начинает нечетко видеть окружающее. У него возникает ощущение облака и тумана, может быть даже своеобразное чувство, что окружающее — не реальный мир, а его отражение на поверхности воды, подернутой рябью. Появляются участки выпадения полей зрения — скотомы. Количество их различно: может быть одна скотома или несколько.
Через некоторое время они исчезают бесследно. Расстройства зрения могут проявляться также простым снижением его остроты или даже временной слепотой. Иногда возникает светящаяся зигзагообразная линия. Наличие этих признаков даже до последнего времени позволяло считать мигрень разновидностью эпилепсии. Зрительные расстройства расценивались как аура, а болевой приступ — как эквивалент судорожного припадка. Классическая (или офтальмическая) форма мигрени встречается относительно нечасто — приблизительно в 10–12 % всех случаев.
Простая мигрень
Вторая форма — простая, или обыкновенная.
Симптомы. При ней нет зрительной ауры, боль появляется в области виска или глазного яблока, реже — в области темени и оттуда распространяется по всей половине головы. Часто во время приступа кожа лица на больной половине гиперемирована или, наоборот, бледна. Иногда эти признаки чередуются друг с другом. В области виска проступает напряженная, извитая, болезненная при дотрагивании височная артерия.
В зависимости от того, какие признаки (симптомы) сопровождают болевой приступ, выделяют следующие разновидности мигрени:
1) офтальмоплегическая — сопровождается временным, полным или частичным обездвиживанием глазных яблок, опусканием век, двоением в глазах;
2) вестибулярная — сопровождается головокружением, нистагмом (подергиванием глазных яблок);
3) ассоциированная — может сочетаться с нарушениями речи, нарушениями движений и чувствительности;
4) брюшная — с приступами болей в животе, рвотой, тошнотой, полиурией (повышенным мочеотделением).
После этих начальных проявлений развивается непосредственно болевой приступ, часто имеющий очень высокую интенсивность. Боль обычно локализуется в области лба, виска, глазницы с одной стороны головы, может распространяться на другие области, захватывая всю половину головы, от чего болезнь и приобрела свое название — гемикрания (рис. 1). Бывают, однако, случаи и двусторонней локализации. Яркий свет, громкие звуки, кашель, умственное напряжение вызывают резкое усиление боли. Часто возникает тошнота и затем рвота, приносящая некоторое облегчение.
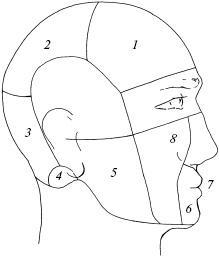
Рис. 1. Схема областей головы: 1 — лобная; 2 — теменная; 3 — затылочная; 4 — сосцевидная; 5 — околоушно-жевательная; 6 — подбородочная; 7 — ротовая; 8 — щечная
Длительность болевого приступа различна и может составлять от нескольких часов до нескольких суток. Больного тянет ко сну, и после сна болезненные явления проходят, как правило, полностью. Однако чувство тяжести в голове и усиление головной боли при резких движениях, кашле, чихании еще иногда остается.
В полости черепа болевые нервные окончания содержатся в твердой мозговой оболочке, в стенках артерий и венозных синусов. В небольшом количестве они есть в мягкой мозговой оболочке.
Паутинная оболочка головного мозга и сама нервная ткань не содержат болевых рецепторов и поэтому болевых раздражений не воспринимают. Боль может возникнуть при воздействии на твердую мозговую оболочку и на стенки артерий и венозных синусов.
Основными причинами, вызывающими раздражение данных образований, являются:
1) нарушение внутричерепного кровообращения;
2) различные гуморальные (обменные) факторы, действующие непосредственно на болевые рецепторы сосудов, синусов и твердой мозговой оболочки;
3) различные процессы, снижающие порог возбудимости коры головного мозга.
Причины возникновения гемикрании до конца не выяснены. Большое значение придается наследственному фактору. Так, 70–90 % больных мигренью имеют родственников, страдающих этим же заболеванием.
По современным данным механизм болевого приступа следующий:
1) в первой фазе происходит спазм сосудов головного мозга и мозговых оболочек, в результате чего соответствующая половина лица бледнеет, различные участки коры головного мозга получают недостаточное количество крови, и как результат возникает аура в виде зрительных или других нарушений;
2) во второй фазе происходит падение тонуса сосудов (в основном твердой мозговой оболочки), пульсовое колебание их стенок увеличивается, что и служит болевым раздражителем соответствующих рецепторов.
В настоящее время причину гемикрании видят в сложных биохимических сдвигах, в частности в увеличении серотонина и простагландинов. Начало приступа может провоцироваться самыми различными факторами, которые могут быть чрезвычайно индивидуальными: курение, алкоголь, утомление, нахождение в душном помещении, недосыпание, запахи и некоторые пищевые продукты, голодание, нарушение привычного ритма жизни.
Мигренозная невралгия, или «пучковая» мигрень
Мигренозная невралгия, или «пучковая» мигрень, — болезнь с неизвестной причиной и механизмом развития.