Лечебное питание при хронических заболеваниях | Страница: 20
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Сахар, варенье и мед дают в количестве, предусмотренном углеводным составом рациона.
При обострении хронического гепатита, появлении признаков, указывающих на усиление активности процесса, а также при выраженных диспепсических явлениях больным назначают вариант диеты с механическим и химическим щажением.
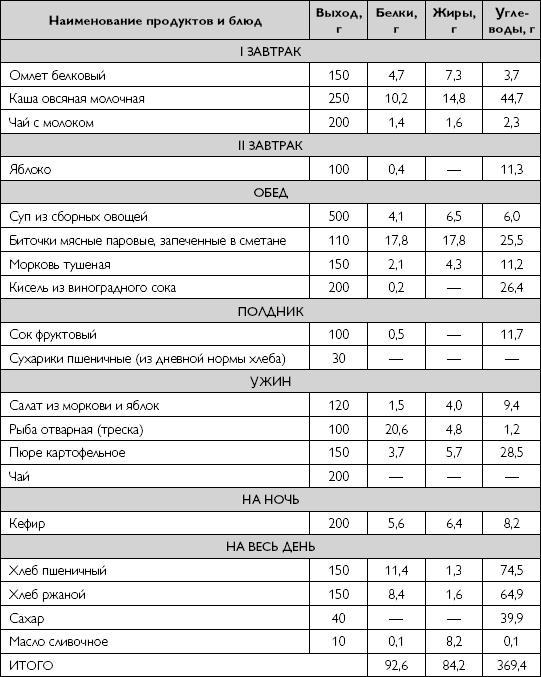
Примерное однодневное меню варианта диеты с механическим и химическим щажением приведено в таблице 19.
emp1
Таблица 19
Однодневное меню варианта диеты с механическим и химическим щажением
5.1.3. Лечебное питание при циррозе печени
В сложном комплексе терапевтических мероприятий, применяемых при циррозе печени, далеко не последнее место принадлежит лечебному питанию. При этом заболевании в патологический процесс вовлечены все структуры органа – выявляются печеночно-клеточная недостаточность, портальная гипертензия и поражение ретикулоэндотелиальных элементов. Соотношения степени поражения этих трех систем при разных видах циррозов различны.
Комплекс рекомендуемых мероприятий включает режим питания, диету, витамины, глюкокортикоиды, иммунодепрессанты, препараты цитостатического действия, сосудорасширяющие и желчегонные средства, антибактериальную терапию и варьирует в зависимости от того, какое поражение преобладает. При построении схемы лечебного питания также учитывают степень нарушения той или иной функции печени. Диета не зависит от формы цирроза, но различается в зависимости от тяжести процесса.
В период компенсации при циррозах печени, как и при хроническом гепатите, рекомендуется основной вариант стандартной диеты. При возникновении признаков печеночной недостаточности в диету вносят коррективы.
При нарастании диспепсических расстройств (тошнота, рвота, чувство тяжести и распирания в подложечной области) рекомендуют протертый вариант диеты, а при появлении поносов, сопровождающихся стеатореей, ограничивают количество жира до 50-60 г.
Исключают молоко в чистом виде, мед, варенье и другие продукты с послабляющим действием. При склонности к запорам, наоборот, рекомендуются чернослив, курага, инжир, урюк в размоченном виде, слива, свекла и др.
Анорексия и извращение аппетита требуют построения индивидуальной диеты. В таких случаях больным назначают фрукты, ягоды и соки, салаты из свежих овощей с добавлением подсолнечного масла. Полноценность питания обеспечивается за счет молочных продуктов – свежего творога, неострых сортов сыра, – яиц всмятку, а также отварной свежей рыбы.
При появлении симптомов портальной гипертензии обычно рекомендуют диету с нормальным содержанием белков, углеводов и жиров. При асцитическом синдроме белок вводится в том же количестве (90 г).
При появившихся признаках нарушения белкового обмена, накопления в организме азотистых шлаков количество белка в диете должно быть резко сокращено вплоть до полного его исключения (вариант диеты с пониженным количеством белка).
Блюда готовят без соли. Хлеб дают бессолевой. Прием жидкости постоянно контролируют. При нарастании отеков и асцита введение жидкости ограничивают, назначают продукты, богатые солями калия (изюм, курагу, инжир, чернослив). Терапия глюкокортикоидами предусматривает обязательное обеспечение диеты больного достаточным количеством белка.
5.1.4. Лечебное питание при печеночной коме
Лечение должно проводиться в отделениях интенсивной терапии и реанимации с использованием парентерального питания.
В случаях прогрессирующей печеночной недостаточности предусматривается изменение диеты. Прежде всего полностью исключается животный белок: основанием для этого служат глубокие нарушения белкового обмена и накопление в организме азотистых веществ. Белок в диете в этих случаях провоцирует или усугубляет печеночную энцефалопатию, приводит к состоянию комы.
Одновременно резко ограничивают или полностью исключают жиры. Энергетическая ценность пищи снижается до 1600-2000 ккал (за счет перехода в основном на растительную пищу).
Легкоусвояемые углеводы вводят в достаточном количестве; назначают фруктовые и ягодные соки, богатые солями калия (апельсиновый, мандариновый, виноградный, абрикосовый и т. д.), настой из кураги, урюка, чернослива, чай с сахаром, лимоном, медом, вареньем, кисели, протертые компоты, желе.
Назначают парентеральное питание (глюкоза, изотонический раствор хлорида натрия, раствор Рингера, декстроза, витамины В , В , В , аскорбиновая кислота, рибофлавин, никотиновая кислота и др.).
Общее количество жидкости, вводимой больным, составляет 1,5-2 л в сутки. Питьевой режим должен находиться под постоянным контролем ввиду опасности нарастания асцита и отеков.
В период восстановления и выхода из комы постепенно и очень осторожно в диету вводят белок. Сначала назначают 20 г белка в четыре приема (творог, молоко, кефир, простокваша, немного неострого сыра). В дальнейшем количество белка в диете постепенно увеличивают до 40-50 г в сутки, доводя его содержание в рационе до физиологической нормы. Следует помнить, что длительное пребывание на безбелковой диете не обеспечивает активного течения репаративных процессов в организме – и в первую очередь в печени.
5.1.5. Лечебное питание при алкогольном поражении печени
Потребление алкоголя вызывает серьезные метаболические нарушения в печени. Алкогольные поражения печени и дисбаланс питания встречаются большей частью одновременно, и специалисты не имеют однозначной точки зрения на их взаимодействие в отношении развития патологии печени. В то же время достаточно информативны сведения о том, что белковая недостаточность и калорийный дисбаланс являются бесспорными факторами отягощения дисфункции печени при алкоголизме и ускоряют прогрессирование ее повреждения.
Алиментарный дисбаланс характерен и для групп больных с относительно умеренной формой алкоголизма (20-21 г в сутки), поскольку на долю алкоголя приходится 1500-1600 ккал.
В основе лечения алкогольных поражений печени положен принцип функционального щажения органа, включающего и его медикаментозное щажение. В этих условиях значение фактора питания приобретает большую роль и определяет дифференцированные подходы в разные периоды болезни – щажение в период острого алкогольного гепатита и приближение к рациональному питанию в период компенсации при условии полного исключения алкогольных напитков.
Количество белка в рационе следует рассматривать в качестве ключевой проблемы при алкогольных поражениях печени. Белковая недостаточность является для них характерным признаком, поскольку в случаях алкогольного гепатита и его прогрессирования нарушается синтез белка, развивается аминокислотный дисбаланс. По общепринятым рекомендациям, количество белка в рационе для основной массы данных больных составляет 1 г/кг. Но квоту белка индивидуально корригируют. В ряде случаев при значительной потере массы тела, явных признаках белковой недостаточности, к примеру вследствие предшествующего дефицита его в питании больного, долю белка в рационе можно увеличить до 120 г. При тяжелой декомпенсации в отношении белкового состава рациона осуществляют общепринятые рекомендации (см. Лечебное питание при циррозе печени, печеночной коме).