Здоровое сердце. Издание XXI века | Страница: 14
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Гипертриглицеридемия может стать следствием избыточного потребления углеводов (более 60 % общего объема килокалорий) и насыщенных жиров. Как уже говорилось, люди, страдающие ожирением, имеющие лишний вес или ведущие малоподвижный образ жизни, обычно имеют высокий уровень триглицеридов. Причиной также могут стать злоупотребление спиртным, курение, диабет и болезнь почек, некоторые медикаменты (кортикостероиды, эстрогены, ретиноиды и бета-блокаторы) и крайне редкие генетические нарушения. Очень высокий риск триглицеридов (более 1000 мг/дл) увеличивает риск панкреатита, опасного воспаления поджелудочной железы, и требует немедленной медикаментозной коррекции.
ХС неЛВП – это сравнительно новый показатель «плохого» холестерина, который может быть использован для оценки риска, особенно при высоком уровне триглицеридов. К ХС неЛВП относят остальные липопротеины, т. е. ЛОНП, ЛПП и ЛНП, и определяется этот показатель путем вычитания ХС ЛВП из показателя общего холестерина. Если у вас повышен уровень триглицеридов (но не настолько, чтобы увеличить риск развития панкреатита), врач при необходимости первым делом займется ХС ЛНП и только потом – ХС неЛВП. Таким образом, ХС не ЛВП считается вторичной целью липидоснижающей терапии при повышенном уровне триглицеридов. Снизить уровень ХС неЛВП можно путем уменьшения массы тела и повышения физической активности, а также с помощью препаратов, направленных конкретно на снижение уровня липопротеинов с высокой концентрацией триглицеридов. Повышенный уровень триглицеридов при отсутствии других нарушений можно корректировать терапевтическими дозами омега-3 жирных кислот. Повышенный уровень триглицеридов в сочетании с низким уровнем ХС ЛВП может потребовать лечения никотиновой кислотой или производными фиброевой кислоты. Статины также в умеренной степени снижают уровень триглицеридов (подробнее о статинах читайте в соответствующем разделе данной главы).
Препараты для лечения нарушений липидного обмена
Если липидный профиль далек от оптимального, в первую очередь следует сократить потребление насыщенных жиров, больше двигаться и при необходимости принять меры к снижению веса. Если данные меры не дадут эффекта, врач может назначить липидоснижающий препарат. Такие средства вдобавок могут помочь повышению уровня ХС ЛВП. Липидоснижающие препараты не отменяют и не заменяют мер по коррекции образа жизни. Если врач порекомендует начать липидоснижающую терапию, вы все равно должны будете придерживаться здоровых привычек. Если вы продолжите в больших количествах поглощать пищу, богатую насыщенными жирами и холестерином, то эффективность препаратов существенно снизится. Кроме того, приобретение здоровых привычек питания и повышение уровня физической активности положительно отразятся на общем состоянии здоровья. Снижение веса благодаря правильному питанию и упражнениям, например, поможет контролировать артериальное давление и уровень сахара в крови без необходимости приема дополнительных препаратов с их возможными побочными эффектами.
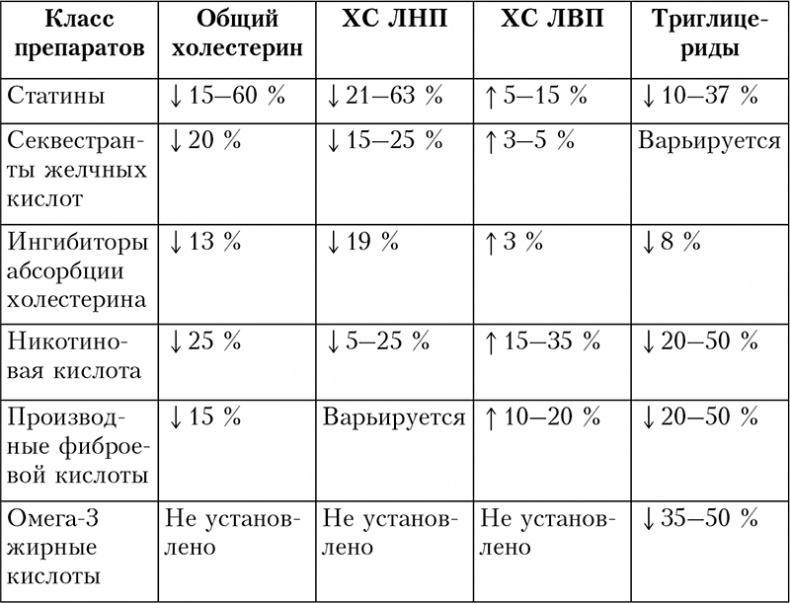
В настоящее время существует шесть классов препаратов, назначаемых для коррекции липидного профиля (см. табл. 2.4). Каждый из них обладает разным эффектом: некоторые используются преимущественно для снижения ХС ЛНП, другие меняют уровень триглицеридов и ХС ЛВП. Каждый класс препаратов может назначаться индивидуально или в сочетании с другими классами.
Таблица 2.4. Действие разных классов препаратов на липиды
Статины
Статины – наиболее популярный и эффективный класс современных липидоснижающих препаратов. Официальное их название – ингибиторы ГМГ-КоА-редуктазы. Их функция состоит в торможении синтеза холестерина в печени. При снижении концентрации холестерина в печени ХС ЛНП извлекается из крови через специальные рецепторы в печени – рецепторы ЛНП. Это приводит к снижению уровня холестерина в крови.
Статины используются в первую очередь для снижения ХС ЛНП (на 21–63 %). Они также способны уменьшить концентрацию триглицеридов (на 10–37 %) и в некоторой степени повысить ХС ЛВП (на 5–15 %). В США применяются следующие препараты группы статинов: аторвастатин («Lipitor»), флувастатин («Lescol»), ловастатин («Mevacor», «Altoprev»), питавастин («Liva lo»), правастатин («Pravachol»), розувастатин («Crestor») и симвастатин («Zocor»). Многие уже доступны в форме дженериков.
Все статины действуют одинаково и производят схожее воздействие на уровни липидов. Однако имеются различия в применении и силе действия каждого препарата. Врач примет решение о том, какой из препаратов вам наиболее подходит. Как правило, прием статинов не создает никаких затруднений, у них минимальные побочные эффекты и превосходные показатели безопасности. Исследования показывают, что на каждые 39 мг/дл снижения ХС ЛНП с помощью статинов риск сердечного приступа, инсульта, смерти от болезни сердца или необходимости хирургического восстановления просвета закупоренного сосуда в течение пяти лет снижается примерно на 20 %. Статины защищают от болезней сердца независимо от исходного уровня ХС ЛНП, т. е. если начать их прием при уровне ХС ЛНП 190 мг/дл и снизить его на 39 мг/дл, то пропорциональное снижение риска будет таким же, как если бы исходный уровень ХС ЛНП составлял 100 мг/дл.
Среди побочных эффектов статинов изредка наблюдается мышечный дискомфорт, поэтому предупредите врача, если почувствуете боль или слабость в мышцах. Для диагностики заболевания мышц, связанного с приемом статинов, рассматривается показатель креатинкиназы (КК), фермента, являющегося маркером мышечных повреждений. Миопатией называются болезненные ощущения или слабость в мышцах, при которых уровень креатинкиназы в десять раз превышает верхний предел нормы; возникает примерно у 1 из тысячи пациентов, принимающих статины. В крайне редких случаях миопатия может развиться в рабдомиолиз (острый некроз), т. е. стремительное разрушение скелетных мышц, при котором уровень креатинкиназы в сорок раз превышает верхний предел нормы. Как правило, после прекращения приема статина дискомфорт в мышцах исчезает. Риск развития данного побочного эффекта увеличивается при высокой дозировке препарата или при его взаимодействии с рядом других медикаментов, поэтому, если вы принимаете другие лекарства, сообщите об этом врачу. Недавно проведенное исследование SEARCH показало, что симвастатин в самой высокой дозировке (80 мг/сут) повышает риск миопатии, поэтому Управление по контролю качества пищевых продуктов и лекарственных препаратов (США) не рекомендует начинать лечение с такой высокой дозы.
Статины обычно не рекомендуются при заболеваниях печени, поскольку в некоторых случаях было отмечено негативное влияние этих препаратов на ее функции. Прежде чем назначить вам статин, врач назначит анализ крови для определения уровня ферментов печени и периодически будет его повторять. Кроме того, статины не прописываются беременным, планирующим беременность и кормящим грудью, поскольку холестерин необходим для правильного развития плода, кроме того, статины проникают в грудное молоко.