Эндокринология. Конспект лекций | Страница: 11
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Сахарный диабет I типа может проявиться у детей с пиелонефритом или инфекцией мочевых путей. После начала лечения сахарного диабета препаратами инсулина в течение довольно длительного промежутка времени дозы препарата могут оставаться небольшими и составлять даже меньше 0,3 ЕД/кг. Данный период времени, когда дозировка остается минимальной, обозначается фазой ремиссии. В случае развития состояния кетоацидоза секреция инсулина имеющимися β-клетками поджелудочной железы снижается на 10–15 %. Использование препаратов инсулина в данный период приводит к восстановлению функции сохранившихся клеток.
За их счет осуществляется обеспечение организма инсулином на минимальном уровне. В том случае, если пациент соблюдает назначенную ему диету, дозирует свою физическую нагрузку, фаза ремиссии может продолжаться достаточно долгий период.
Если в организме сохраняется остаточная секреция инсулина и составляет около 1 ЕД/ч, то она может компенсировать необходимый базальный уровень гормона в крови. Остаточная секреция инсулина в организме продолжается дольше, если терапия препаратами инсулина проводится с самого начала заболевания.
Когда глюкоза даже в небольших количествах появляется в моче, а содержание глюкозы в крови натощак составляет 5,5–6,5 ммоль/л, спустя 1 ч после приема пищи – больше 8 ммоль/л при проведении лечения препаратами инсулина в дозе 0,3–0,4 ЕД/кг, фаза ремиссии считается законченной.
Этиология, патогенез и особенности клиники сахарного диабета II типа
Сахарный диабет II типа является по своему патогенезу группой нарушений обмена веществ гетерогенного характера. Данное заболевание характеризуется разнообразием клинических проявлений. Сахарный диабет II типа делится на две группы: сахарный диабет II а и сахарный диабет II б. Сахарный диабет II а протекает без ожирения. Часто под его маской протекает сахарный диабет латентного аутоиммунного характера. Сахарный диабет II б характеризуется наличием ожирения. У больных, страдающих сахарным диабетом II а, достижение нормального уровня содержания глюкозы в крови представляет определенные трудности, что наблюдается даже при применении таблетированных сахаропонижающих препаратов в максимальной дозе. Спустя примерно 1–3 года после начала терапии таблетированными сахаропонижающими препаратами эффект от их применения исчезает полностью.
В данном случае прибегают к назначению препаратов инсулина. При сахарном диабете II а типа в более частых случаях развивается диабетическая полинейропатия, которая прогрессирует более быстро по сравнению с сахарным диабетом II б типа. Сахарный диабет II типа характеризуется наличием наследственной предрасположенности. Вероятность развития сахарного диабета этого типа у ребенка при наличии этого же заболевания у одного из родителей составляет примерно 40 %. Наличие ожирения у человека способствует развитию нарушения толерантности к глюкозе и сахарному диабету II типа. Ожирение первой степени повышает риск развития сахарного диабета II типа в 3 раза.
Если имеется ожирение средней степени, то вероятность сахарного диабета увеличивается в 5 раз. При ожирении III степени вероятность манифестации сахарного диабета II типа повышается более чем в 10 раз. Патогенез развития сахарного диабета II типа включает в себя несколько стадий. Первая стадия характеризуется наличием у человека врожденной склонности к ожирению и повышенному содержанию глюкозы в крови. Вторая стадия включает в себя гиподинамию, повышение количества употребляемой пищи в сочетании с нарушением секреции инсулина β-клетками поджелудочной железы, что приводит к развитию резистентности тканей организма к воздействию на них инсулина. На третьей стадии патогенеза сахарного диабета II типа развивается нарушение толерантности к глюкозе, что приводит к метаболическому синдрому. Четвертая стадия характеризуется наличием сахарного диабета II типа в сочетании с гиперинсулинизмом. На пятой стадии патогенеза функция β-клеток истощается, что приводит, в свою очередь, к появлению у данного больного потребности в экзогенном инсулине. Ведущим в развитии сахарного диабета II типа является наличие инсулинорезистентности тканей. Она формируется в результате снижения функциональной способности β-клеток поджелудочной железы. Выделяют несколько механизмов нарушения функции клеток, продуцирующих инсулин.
Таблица 2.
Диета, рекомендуемая для больных сахарным диабетом (учебник И. И. Дедова. Эндокринология)
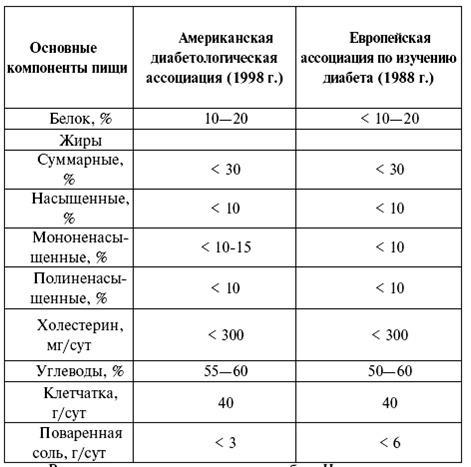
1. В отсутствие патологии инсулин секретируется β-клетками с определенной периодичностью, которая обычно составляет 10–20 мин. При этом содержание инсулина в крови подвергается колебаниям.
При наличии перерывов в секреции инсулина происходит восстановление чувствительности рецепторов к данному гормону. Сахарный диабет II типа может протекать с повышением содержания инсулина в кровотоке при одновременном отсутствии периодичности его секреции. При этом колебания его содержания в крови, характерные для нормального организма, отсутствуют.
2. При повышении уровня глюкозы в крови после приема пищи может не происходить увеличение выброса инсулина. При этом секретированный инсулин не способен выбрасываться из везикул β-клеток. Его синтез в везикулах продолжается в ответ на повышение содержания глюкозы в крови, несмотря на его избыток. Содержание глюкозы при данной патологии не приходит к нормальным значениям(см. табл. 2).
3. Сахарный диабет II типа характеризуется тем, что количество глюкагона в организме увеличивается при повышении содержания глюкозы в крови. Под влиянием секреции инсулина выработка глюкагона не прекращается.
4. Может происходить преждевременное опорожнение β-клеток железы, когда еще не образовался активный инсулин. Выделяющийся при этом в кровоток проинсулин не обладает активностью в отношении гипергликемии. Проинсулин может оказывать атерогенное влияние.
При повышении количества инсулина в крови (гиперинсулинемия) избыток глюкозы постоянно поступает в клетку. Это приводит к снижению чувствительности инсулиновых рецепторов, а затем к их блокаде. При этом число инсулиновых рецепторов постепенно уменьшается, а также происходит подавление пострецепторных механизмов, благодаря которым инсулин может оказывать свои эффекты опосредованно. На фоне гиперинсулинемии глюкоза и жиры, поступающие в организм в результате приема пищи, в избытке депонируются жировой тканью. Это приводит к повышению инсулинорезистентности тканей организма. Кроме этого, при гиперинсулинемии подавляется распад жиров, что, в свою очередь, способствует прогрессированию ожирения. Повышение содержания глюкозы в крови оказывает неблагоприятное воздействие на функциональную способность β-клеток железы, приводя к снижению их секреторной активности.
Так как повышенное содержание глюкозы в крови отмечается постоянно, длительное время инсулин продуцируется клетками в максимальном количестве, что, в конце концов, приводит к их истощению и прекращению выработки инсулина. Для лечения используют экзогенное введение инсулина в норме 75 % потребляемой глюкозы подвергается утилизации в мышцах, откладывается в виде запаса гликогена.