Эндокринология. Конспект лекций | Страница: 9
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Диагноз сахарного диабета II может иногда быть поставлен не эндокринологом, а врачом совершенно другой направленности, например гинекологом, урологом, дерматологом или окулистом.
Подозрительным на наличие сахарного диабета II типа являются следующие патологические состояния организма: хронические гнойничковые процессы на коже, липоидный некробиоз, кандидоз кожи и слизистых оболочек, фурункулез, хронические инфекции мочевых путей, хронический конъюктивит, катаракта, зуд влагалища, аменорея и воспалительные заболевания половых органов неспецифического характера у женщин.
Сахарный диабет I типа характеризуется острым развитием. В некоторых случаях первым признаком наличия сахарного диабета I типа может быть нарушение сознания вплоть до коматозного состояния, что обычно происходит на фоне каких-либо инфекционных заболеваний. Сахарный диабет характеризуется наличием осложнений, которые могут быть острыми и хроническими.
Острым осложнением при сахарном диабете I типа является кетоацидотическая кома. Для сахарного диабета II типа более характерным осложнением является гиперосмолярная кома, которая развивается крайне редко.
В результате неадекватно проводимой терапии сахароснижающими препаратами может развиться состояние гипогликемии, или гипогликемическая кома, что характерно для обоих типов сахарного диабета. Хронические или поздние осложнения сахарного диабета развиваются спустя несколько лет от начала заболевания и характерны для I и II типов.
Такими осложнениями являются макроангиопатия, нефропатия, ретинопатия, нейропатия, синдром диабетической стопы. Развитие данных осложнений связано с длительно продолжающимся состоянием гипергликемии при любом типе сахарного диабета.
Лабораторная диагностика
В случае определения количества глюкозы после приема пищи содержание глюкозы колеблется между значениями 5,6–6,7, то для подтверждения диагноза необходимо провести тест толерантности к глюкозе. Перед проведением теста больной в течение 12 ч не должен принимать пищу.
Для этого тест проводится утром натощак. В течение 3-х дней перед проведением теста больной должен придерживаться диеты и или нагрузочной пробы ее содержание повышается в капиллярной крови примерно на 1,1 ммоль/л по сравнению с венозной кровью. Плазма крови содержит глюкозы на 0,84 ммоль/л больше, чем цельная кровь. Если указывается содержание глюкозы без каких-либо дополнительных сведений, то говорится о цельной капиллярной крови.
В том случае, если у больного имеются какие-то признаки наличия сахарного диабета, для постановки диагноза необходимо только однократно отметить содержание глюкозы в крови более 10 ммоль/л в любое время.
Диагноз сахарного диабета считается достоверным в том случае, если содержание глюкозы в крови натощак оказывается равным или большим, чем 6,7 ммоль/л дважды. Если соответствует оптимальным содержанием углеводов. В это же время больной отменяет прием таких лекарственных препаратов, как тиазидные диуретики, различные контрацептивы и глюкокортикоиды.
Сам тест толерантности к глюкозе состоит в том, что больной утром натощак выпивает 75 г глюкозы, разведенной в 250–300 мл воды в течение 5 мин. Через 2 ч после этого определяют содержание глюкозы в крови. Нормальными значениями считаются следующие: содержание глюкозы в крови натощак ‹ 6,7 ммоль/л, через 2 ч – ‹ 7,8 ммоль/л. Если у больного сахарный диабет, то содержание глюкозы натощак 6,7 ммоль/л, а через 2 ч после нагрузки – 11,1 ммоль/л.
В случае нарушенной толерантности к глюкозе количество глюкозы натощак составляет 6,6 ммоль/л, а через 2 ч находится в пределах 7,8 – 11,1 ммоль/л. В случае наличия у больного различных форм нарушения всасывания в кишечнике тест толерантности к глюкозе может оказаться ложноположительным, т. е. содержание глюкозы в крови будет в пределах нормы.
При заборе крови для определения содержания глюкозы первую каплю для этого не используют. Это связано с тем, что те средства, которые используются для дезинфекции, содержат в своем составе алкоголь, повышающий уровень глюкозы. Повышенный уровень глюкозы может определяться в случаях наличия у больного воспалительных заболеваний, после стрессовых состояний, различных травм, после оперативных вмешательств на желудке, при изменении нормального пассажа пищи по кишечнику и других состояниях.
Согласно ВОЗ диагноз сахарного диабета считается достоверным при наличии одного из трех следующих условий:
1) наличие симптомов сахарного диабета, таких как полиурия, полидипсия, прогрессирующая потеря массы тела, сочетающихся с содержанием глюкозы в крови равным или большим, чем 11,1 ммоль/л при определении в произвольное время;
2) содержание глюкозы в крови натощак – 6,1 ммоль/л или больше;
3) содержание глюкозы в капиллярной крови спустя 2 ч после нагрузочной пробы – 11,1 ммоль/л или более.
Для дифференцировки типа сахарного диабета используется определение содержания С-пептида. Его количество косвенно свидетельствует о способности b-клеток поджелудочной железы секретировать инсулин.
Данные клетки синтезируют проинсулин, который состоит из А-, В– и С-цепей. В них же происходит отщепление от проинсулина С-пептида и образование активного инсулина. С-пептид и активный инсулин попадают в кровоток в одинаковых количествах. 50 % инсулина связывается в печени.
В периферическом кровотоке инсулин имеет период полужизни около 4 мин. С-пептид не связывается в печени. Он имеет период полужизни около 30 мин. С-пептид не связывается с периферическими рецепторами.
Если при исследовании натощак содержание С-пептида составляет ‹ 0,4 нмоль/л, то это говорит о высокой степени наличия у больного сахарного диабета I типа. Более информативным является тест с использованием стимуляции (например, широко распространен тест с глюкагоном). Первоначально определяется содержание С-пептида натощак.
Затем внутривенно вводится 1 мл глюкагона. Через 6 мин после этого также определяется содержание С-пептида.
Таблица 1
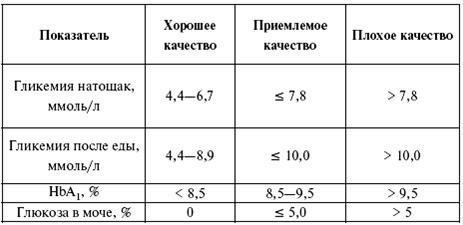
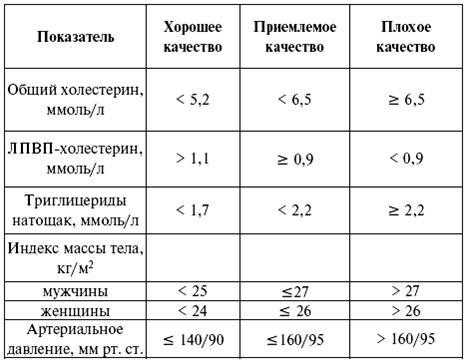
Достаточная секреторная активность β-клеток поджелудочной железы характеризуется содержанием С-пептида натощак более 0,6 нмоль/л, а после стимуляции более 1,1 нмоль/л. Если содержание С-пептида после стимуляции составляет 0,6 нмоль/л и менее, то больному необходим эндогенный инсулин. В случае проведения теста на фоне декомпенсации обменных процессов при сахарном диабете он не является информативным.
При декомпенсации наблюдается состояние гипергликемии, что, в свою очередь, приводит к повреждению β-клеток железы и получению ложных результатов теста с глюкагоном. Длительное применение препаратов инсулина при лечении сахарного диабета ни каким образом не влияет на результаты проводимых тестов.