Здоровое сердце. Издание XXI века | Страница: 46
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Чрескожное коронарное вмешательство (ЧКВ)
С момента проведения первой операции в 1977 году ЧКВ, также называемое чрескожной транслюминальной коронарной ангиопластикой (ЧТКА), стало широко практикуемой процедурой. Как правило, она считается оптимальным методом лечения ИМП ST при наличии в медицинском учреждении необходимого оборудования. Проводить ЧКВ пациентам с ИМП ST рекомендуется в течение полутора часов после поступления в больницу.
ЧКВ в срочном порядке проводится пациентам с сердечным приступом, но в других случаях может осуществляться и планово. Процедура ЧКВ может быть назначена пациентам с нестабильной или стабильной стенокардией, если коронарные артерии в значительной степени поражены атеросклерозом. ЧКВ может привести к облегчению симптомов стенокардии, улучшению кровообращения, повышению физической выносливости и улучшению функции сердца даже в состоянии покоя. В некоторых случаях процедура ЧКВ положительно сказывается на качестве и продолжительности жизни, хотя она не способна остановить или обратить вспять развитие атеросклероза. В исследовании под названием COURAGE было установлено, что при стабильной стенокардии ЧКВ и оптимальная в таких случаях медикаментозная терапия оказались одинаково эффективными в плане профилактики сердечно-сосудистых событий, хотя ЧКВ в большей степени ослабило симптомы стенокардии. Таким образом, в некоторых случаях врач может принять решение сначала подвергнуть пациента со стенокардией медикаментозному лечению и только потом рассмотреть вариант ЧКВ. После процедуры ЧКВ решающее значение имеет коррекция образа жизни и факторов риска, особенно с помощью липидоснижающей терапии. Основным осложнением при проведении ЧКВ является образование тромба с последующим инфарктом миокарда. Для предотвращения этого осложнения во время процедуры пациент получает антитромбоцитарные препараты и антикоагулянты.
Первой из чрескожных вмешательств появилась баллонная ангиопластика. Во время данной процедуры кардиолог вводит катетер через бедренную, лучевую (в области запястья) или плечевую артерию и направляет его к сузившейся артерии сердца. Внутри катетера находится миниатюрный баллон. Когда катетер достигает нужного участка сосуда, баллон раздувается и расширяет просвет сосуда (см. рис. 5.1). При необходимости процедуру можно провести на нескольких артериях, после чего катетер извлекается наружу.
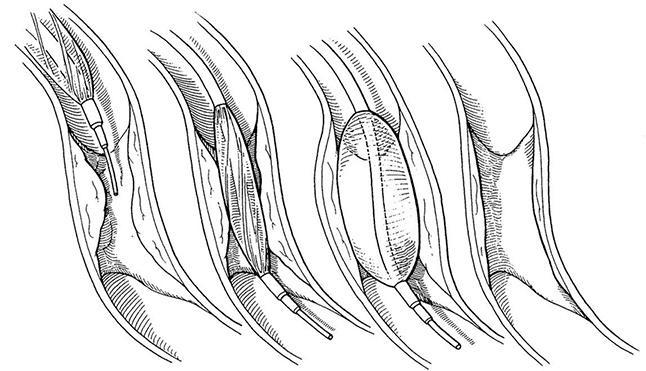
Рисунок 5.1. Суженный сосуд расширяют путем баллонной ангиопластики. Крошечный баллон, помещенный внутрь катетера, вводится в артерию, просвет которой сужен из-за атеросклеротических бляшек (второй слева). Баллон раздувается (третий слева) и расширяет просвет артерии (первый справа). Иллюстрация Герберта Р. Смита
В некоторых случаях в сильно пораженных атеросклерозом артериях перед введением баллона или стента сначала проводится отдельная процедура под названием артерэктомия. При артерэктомии миниатюрное лезвие на конце специализированного катетера срезает кусочки бляшки либо бляшка прижигается лазером.
В большинстве случаев одновременно с ангиопластикой проводится стентирование. При введении одного только баллона велик риск рестеноза, или повторного сужения артерии, это происходит в 30–60 % случаев. Стент представляет собой тонкую сетчатую трубку из никель-титанового сплава, вводимую в артерию во время ЧКВ и устанавливаемую в участок, пораженный атеросклерозом, во избежание рестеноза. Стент также может быть установлен во время баллонной ангиопластики в случае неожиданного сужения артерии из-за спазма. Сжатый стент надевается поверх катетера с баллоном и помещается в суженную артерию (см. рис. 5.2). Для более точной установки стента часто применяется внутрисосудистое УЗИ. Катетер извлекается, а стент остается в артерии.
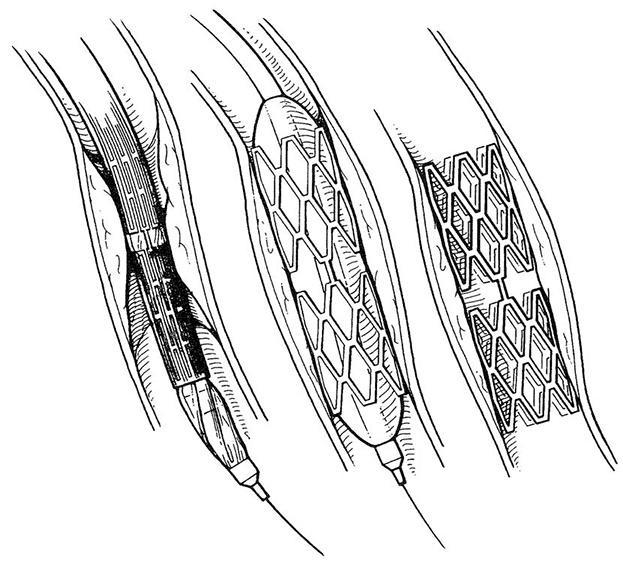
Рисунок 5.2. Стент надевается на катетер с баллоном и вводится в пораженную артерию (слева). Баллон раздувается и тем самым раскрывает стент (в центре). После установки стента баллон сдувают и извлекают наружу. Стент остается внутри сосуда для предотвращения рестеноза (справа). Иллюстрация Герберта Р. Смита
Даже после установки стента риск повторного стеноза составляет 20–30 %. Он возникает из-за того, что во время процедуры баллонной ангиопластики и стентирования повреждается стенка сосуда. Стент улучшает проходимость сосуда, но все равно воспринимается организмом как инородное тело и вызывает иммунную реакцию, из-за чего возле или внутри него образуется рубцовая ткань. В итоге просвет артерии может снова сузиться, обычно это происходит через несколько недель после процедуры или немного позже. Стенты с лекарственным покрытием, появившиеся в США в 2003 году, являются одним из новейших достижений интервенционной кардиологии. Специальное покрытие постепенно выделяет лекарственное средство в стенку сосуда для профилактики повторного стеноза. С такими стентами он развивается менее чем в 5 % случаев. В США для покрытия стентов сначала использовались паклитаксел, содержащийся в коре тиса тихоокеанского, и сиролимус – антибиотик, производимый бактериями из почвы. В последнее время набирают популярность более современные препараты, в том числе эверолимус, производное сиролимуса. Продолжают разрабатываться новые препараты, и стенты с лекарственным покрытием остаются объектом интенсивных исследований и испытаний.
При отсутствии осложнений после ЧКВ с установкой стента или без него пациента обычно выписывают на следующий день.
Чрескожные вмешательства при атеросклерозе периферических сосудов
Чрескожные вмешательства и стентирование могут применяться при лечении атеросклероза периферических сосудов, а также при стенозе почечных и сонных артерий. При атеросклерозе периферических сосудов чрескожные вмешательства проводятся в случае тяжелой формы перемежающейся хромоты, болей в состоянии покоя или повреждения тканей. Наиболее высокий показатель долговременной эффективности имеют чрескожные вмешательства на подвздошных артериях в паховой области: более 60–85 % пациентов отмечают облегчение симптомов даже спустя пять лет после процедуры. Вмешательства на бедренной или подколенной артерии дают кратковременный эффект, но, как правило, чем ниже проводится процедура, тем меньше долгосрочная эффективность.
Хирургические вмешательства
По мере совершенствования и повышения эффективности методик чрескожного вмешательства количество хирургических операций начало уменьшаться. В настоящее время в США чрескожные вмешательства проводятся примерно в два раза чаще, чем аортокоронарное шунтирование (АКШ). Однако для многих пациентов операция остается важнейшей альтернативой другим методам лечения. Хирургические методики и технологии были существенно усовершенствованы за те сорок лет, что проводятся эти процедуры.