Здоровое сердце. Издание XXI века | Страница: 47
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Аортокоронарное шунтирование
Пациент направляется на хирургическую операцию только после тщательного анализа результатов диагностического обследования, проводимого для оценки функции сердца (см. главу 3). Важную роль при принятии решения о необходимости операции играют такие факторы, как местоположение и размер атеросклеротической бляшки, количество пораженных кровеносных сосудов, функция левого желудочка сердца (поскольку он отвечает за кровоснабжение всего организма) и общее состояние здоровья пациента. При тяжелом стенозе левой коронарной артерии (более 50 %) высока вероятность проведения операции. Решение о назначении аортокоронарного шунтирования обычно принимается совместно врачами и пациентом.
АКШ эффективно устраняет симптомы стенокардии и повышает устойчивость к физическим нагрузкам. Оно также улучшает качество и продолжительность жизни при болезнях сердца по сравнению с только медикаментозным лечением. По краткосрочной эффективности АКШ сравнимо с ЧКВ. В более сложных случаях атеросклеротического поражения коронарных артерий АКШ предпочтительнее ЧКВ. Риск смерти или инсульта в связи с хирургическим вмешательством ниже при ЧКВ, но зато выше вероятность повторных процедур реваскуляризации. При АКШ риск смертельного исхода составляет около 1–2 %. Если пациенту более семидесяти лет, риск возрастает в 2 или 3 раза. В возрасте старше 80 лет он составляет 8 % и выше. Наиболее распространенное осложнение при АКШ – развитие мерцательной аритмии, что происходит у 25–30 % пациентов, особенно пожилых. Другое осложнение – воспалительная реакция в результате самого хирургического вмешательства и использования аппарата искусственного кровообращения, выполняющего дыхательную функцию вместо пациента во время операции. Перед операцией пациент принимает лекарства для профилактики таких осложнений, как тромбоз.
Операция аортокоронарного шунтирования проводится под общим наркозом. Сердце обнажается через рассечение грудины. В большинстве случаев пациента подключают к аппарату искусственного кровообращения, позволяющего остановить сердце и отвести от него кровь (см. рис. 5.3). Для остановки сердца накладывается зажим на аорту – крупную артерию, отходящую от сердца, а в саму сердечную мышцу вводится специальный препарат. Затем хирург создает «обходной путь» вокруг закупоренных участков пораженной артерии, подсоединяя шунты, перенаправляющие кровоток (см. рис. 5.4). После соединения необходимых сосудов с аорты снимается зажим и возобновляется кровообращение по коронарным артериям. Через несколько секунд сердце снова начинает биться. Иногда для восстановления нормального сердечного ритма применяется электрошок. После операции АКШ пациента выписывают через 4–7 дней при отсутствии осложнений.
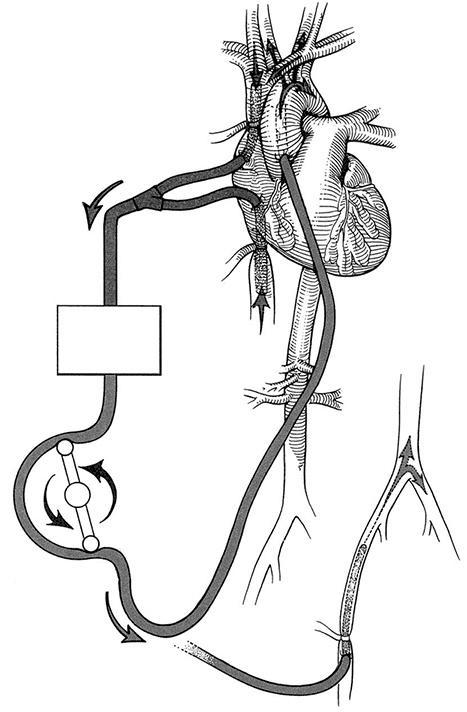
Рисунок 5.3. Кровь отводится от сердца и поступает в аппарат искусственного кровообращения, который насыщает ее кислородом, после чего доставляется обратно в организм пациента. Иллюстрация Герберта Р. Смита
Раньше для создания шунта применялся участок подкожной вены ноги. В последнее время хирурги начали использовать внутреннюю грудную артерию, которая отходит от подключичной артерии и спускается по внутренней поверхности передней стенки грудной клетки.
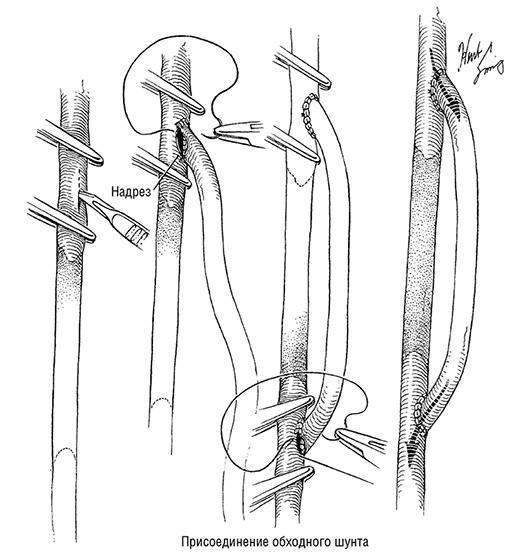
Рисунок 5.4. Техника формирования шунта для перенаправления кровотока в обход пораженного участка артерии. Иллюстрация Герберта Р. Смита
Она отличается особенной устойчивостью к атеросклерозу, и в 80–95 % случаев такие трансплантаты остаются чистыми и спустя десять лет после операции. Изредка для анастомоза применяют лучевую артерию, проходящую по предплечью. Взятие части артерии или вены для сердечного шунта обычно не вызывает нарушений кровообращения, поскольку ее функции берут на себя другие кровеносные сосуды.
Аортокоронарное шунтирование на работающем сердце
Операцию АКШ также можно проводить без аппарата искусственного кровообращения. Примерно в четверти случаев аппарат ИК не применяется, но такие операции обычно выполняются хирургами, специализирующимися на АКШ на работающем сердце. На данный момент точно не установлено, какая из двух разновидностей АКШ безопаснее и эффективнее.
Мини-инвазивная операция
Мини-инвазивное аортокоронарное шунтирование впервые было проведено в середине 1990-х годов и до сих пор остается предметом исследований. При этой операции делаются гораздо меньшие надрезы, чем при традиционном АКШ. Мини-инвазивное АКШ сокращает продолжительность госпитализации и медицинские расходы, но может вызвать больше осложнений, чем стандартная операция. В США мини-инвазивное АКШ проводится лишь в нескольких медицинских центрах и требует высокой квалификации кардиохирурга. Доступ к коронарным артериям получают через небольшие разрезы между ребер; операция, как правило, проводится на работающем сердце. В некоторых случаях хирург видит место операции своими глазами. В других случаях в разрез вводятся миниатюрные хирургические инструменты и процедура проводится при помощи видеомониторов. Для выполнения этих технически сложных операций также используются роботы, но это увеличивает продолжительность процедуры, поэтому такой метод пока не имеет широкого применения.
Операция шунтирования на периферических сосудах
Шунтирование также можно проводить при атеросклерозе периферических сосудов: почечных, подвздошных и бедренных артерий. Как и чрескожное вмешательство, шунтирование на подвздошных артериях имеет наиболее высокий показатель долгосрочной эффективности. При проведении операций ниже колена эффективность снижается. Для изготовления шунтов используются синтетические материалы или подкожная вена ноги.
Каротидная эндартерэктомия
Каротидной эндартерэктомией называется операция по предотвращению инсульта у пациентов с обширным атеросклеротическим поражением сонной артерии. Впервые она была проведена одним из авторов данной книги (Майклом Э. Дебейки) 7 августа 1953 года в Бейлорском медицинском колледже и Методистской больнице в Хьюстоне. Во время процедуры, проводимой обычно под общим наркозом, делается надрез на шее для получения доступа к закупоренной сонной артерии (см. рис. 5.5). На месте закупорки накладываются зажимы для перекрытия кровотока, делается надрез на самой артерии. Внутрь вставляется небольшая пластиковая трубка для обеспечения кровотока к мозгу. Затем атеросклеротическая бляшка удаляется со стенки артерии. После полного удаления бляшки артерия зашивается и снимаются зажимы. Вся процедура занимает около двух часов, и через день или два пациента выписывают. Основное осложнение каротидной эндартерэктомии – инсульт во время операции; риск составляет от 1 до 3 %. Другое возможное осложнение – повреждение нервов шеи, которое исчезает через неделю или две.