Как снять очки за 10 занятий без операции | Страница: 14
- Georgia
- Verdana
- Tahoma
- Symbol
- Arial
Подострая глаукома характеризуется постепенным развитием признаков болезни. Периодически больные отмечают ухудшение остроты зрения, радужные круги при взгляде на источник света, тупые боли в глазном яблоке. Эти жалобы возникают после нагрузок на глаза (чтения, просмотра телевизионных программ) и исчезают после сна и отдыха.
Острая глаукома, не подвергшаяся надлежащему лечению или запущенная, может трансформироваться в хроническую форму. Приступы заболевания продолжаются или внутриглазное давление бывает постоянно повышенным, что приводит к поражению зрительного нерва и необратимой потере зрения. Заболевание обычно развивается в обоих глазах, хотя и необязательно одновременно. Глаукома чаще возникает у женщин и у пациентов, страдающих дальнозоркостью.
Большую роль в развитии приступов глаукомы играют психические факторы, особенно усталость и нервное перенапряжение, которые приводят к повышению внутриглазного давления. Приступ глаукомы может также возникнуть при расширении зрачков, например в результате пребывания в темном помещении, закапывания в глаз или применения лекарств, расширяющих зрачки (атропин, скополамин, препараты, содержащие белладонну). Употребление крепкого чая, кофе также способствует повышению внутриглазного давления и может спровоцировать приступ глаукомы, поэтому больные должны вести умеренный, щадящий образ жизни и тщательно выполнять врачебные рекомендации.
Часто лечение глаукомы сочетается с применением успокоительных средств.
Раннее лечение глаукомы дает хорошие результаты. Лечение включает применение препаратов, сужающих зрачок и уменьшающих внутриглазное давление. Кроме лекарств, наносимых непосредственно на поверхность глаза, можно использовать средства, снижающие внутриглазное давление, орально или внутривенно. Если подобное лечение окажется неэффективным, для сохранения зрения необходимо прибегнуть к оперативному вмешательству.
Катаракта
Катаракта (рис. 10) – состояние, связанное с помутнением хрусталика глаза и вызывающее различные степени расстройства зрения, вплоть до полной его потери.
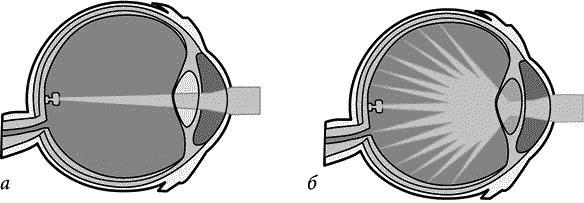
Рис. 10. Изменения глаза при катаракте:
а – здоровый глаз; б – изменения при катаракте
В ряде случаев болезнь может развиться под влиянием внешних факторов, например под воздействием излучения, травм, либо в результате некоторых заболеваний, в частности сахарного диабета. В большинстве своем катаракта – это естественный результат старения. Физически помутнение хрусталика обусловлено денатурацией белка, входящего в состав этого органа.
Старческая катаракта составляет более 90 % всех случаев. В возрасте 52–62 лет у 5 % людей, а в возрасте 75–85 лет у 92 % можно обнаружить начальные стадии катаракты.
Выделяют три основные формы:
1. Ядерная катаракта. Вызывает помутнения в самом центре хрусталика. На ранних стадиях она определяется близорукостью. Потом может наблюдаться даже некоторое улучшение и улучшаться резкость зрения. Но это временное улучшение как раз свидетельствует о прогрессировании недуга.
2. Кортикальная катаракта. Причины возникновения такого вида заболевания состоят в появлении беловатых клиновидных образований по наружному краю хрусталика. При прогрессировании они начинают расползаться в направлении центра. Они затрудняют прохождение света, могут искажать зрение и даже влиять на яркость и контрастность.
3. Субкапсулярная катаракта. Начинает проявляться в виде небольшого непрозрачного участка, который располагается под капсулой хрусталика. Такой пораженный участок может формироваться сзади хрусталика, на оси прохождения света к сетчатке. Этот вид недуга является двусторонним, но симптоматика больше выражена с одной стороны.
Определение формы заболевания позволяет офтальмологам подобрать индивидуальное лечение и вид оперативного вмешательства, который даст положительный результат.
Можно выделить несколько основных причин развития катаракты:
● инфицирование организма; вирусные инфекции у матери во время беременности – корь, ветрянка, полиомиелит; паразитарные инфекции – токсоплазмоз; половые инфекции – сифилис;
● неправильное внутриутробное развитие;
● воспалительные процессы внутри глазного яблока;
● метаболические процессы; генная мутация, галактоземия, сахарный диабет, авитаминозы А, В и С;
● токсическое поражение организма – лекарственные препараты, облучение.
Если говорить о развитии катаракты в более позднем возрасте, то причины возникновения могут быть следующие:
● влияние возраста на строение хрусталика;
● травма или ушиб глаза;
● нарушение работы эндокринной системы;
● катаракта как следствие других глазных болезней;
● ультрафиолетовое и лучевое облучение.
Для диагностики катаракты определяют остроту зрения, поле зрения, измеряют внутриглазное давление, выполняют ультразвуковые, электрофизиологические исследования сетчатки и зрительного нерва.
С помощью щелевой лампы врач определяет степень зрелости катаракты и помутнения хрусталика. Кроме того, может понадобиться дополнительное обследование, выявляющее другие вероятные зрительные нарушения – глаукому или отслоение сетчатки.
Единственным эффективным методом лечения катаракты является хирургическое вмешательство с удалением помутневшего хрусталика и заменой его искусственной интраокулярной линзой.
Современной технологией, облегчающей удаление катаракты, является фемтосекундное лазерное сопровождение хирургии катаракты. Технология получила мировое признание.
Самым распространенным и наименее травматичным способом удаления катаракты является факоэмульсификация с имплантацией складной линзы. Эту методику выполняют амбулаторно, она характеризуется малым разрезом и считается золотым стандартом катарактальной офтальмохирургии. Кроме того, она не требует полного созревания катаракты и может быть применена на начальных этапах ее развития. Факоэмульсификация не имеет возрастных ограничений, она может использоваться как в младенческом возрасте, так и в пожилом.
Безопасность факоэмульсификации настолько велика, что ее выполняют амбулаторно. В этот же день вы сможете вернуться домой и вести привычный образ жизни без значительных ограничений зрительных и физических нагрузок. Эффективность данной методики подтверждает тот факт, что зрение пациента вследствие имплантации искусственного хрусталика начинает восстанавливаться уже на операционном столе.
Ведутся разработки (и уже проводятся операции на Западе), где для разрушения хрусталика и проведения разрезов используют фемтосекундные лазеры, хирургу остается лишь удалить из глаза эмульсифицированные фрагменты хрусталика. Но это крайне дорогая технология.